

INTRODUZIONE
Nella routinaria prestazione di assistenza agli Ospiti, da parte di O.S., I.P.
e Medici, si è ritenuto opportuno valutare il grado di autonomia ed i bisogni assistenziali di ogni singolo Ospite per realizzare un piano di lavoro maggiormente mirato ad esigenze particolari e fornire in tal modo prestazioni più qualificate e tendenti a concentrarsi su richieste specifiche.
MATERIALE E METODI
Questa indagine è stata effettuata mediante compilazione di scale di valutazione
Geriatrica negli anni '97 e '98 da parte delle I.P. della Residenza (Amadori Alessia, Leso Debora, Gabriella Zocca, Tania Mischi ) con il coordinamento el'elaborazione dei dati da parte del Dr. Alessandro Severi.
A tale proposito è stata adottata la Scala di Valutazione Geriatrica (GRS) di Plutchik
R. e Coll. indagando i diversi aspetti riguardanti 52 Ospiti della Residenza.
Viene indagato il grado di autonomia in relazione ad esigenze basilari della vita di ogni giorno: capacità di autoalimentarsi,di gestire più o meno autonomamente l'igiene personale, capacità deambulatoria, loro collocazione temporale e spaziale, gestione dei bisogni fisiologici, ritmo sonno/veglia, attività occupazionale e sociale….ecc.
Abbiamo deciso di adottare tale Scala rispetto ad altre: ADL (Index of Indipendence in Activities of Daily Living), IADL (Instrumental Activities of Daily Living), in quanto questa ci appariva più consona ad una semplice valutazione multidimensionale in grado di darci il livello di autonomia dell'Ospite e nello stesso tempo il suo aspetto psico comportamentale.
Le alterazioni comportamentali e motorie che emergono dall'elaborazione di tali dati rivestono notevole importanza nel definire lo stato di gravità della demenza e il grado di sorveglianza cui il Paziente deve essere sottoposto anche ai fini riabilitativi,in quanto può orientare l'intervento terapeutico verso aeree di maggior debolezza funzionale.
Il punteggio ottenuto in ogni singola scheda è correlabile al grado di deterioramento
Mentale del soggetto indagato sino ad un massimo di gravità corrispondente a 62/62.
Il grado di gravità è stato suddiviso in tre gruppi corrispondenti ad un deterioramento mentale lieve, medio, grave (1-20,21-41,42-62).
Sono stati indagati in maniera particolare certi aspetti cui si associano un maggior
impegno assistenziale: correlazione tra maggior richiesta di assistenza e deficit
cognitivo, quantificazione della richiesta di assistenza nella gestione dell'igiene
personale, attività occupazionale e di relazione,
E' stata fatta una ricerca comparativa dei dati ottenuti dall'elaborazione delle schede
nell'anno '97 e '98 ottenendo il grado di evoluzione del deficit cognitivo e gli aspetti in cui esso si è maggiormente manifestato.
GRS
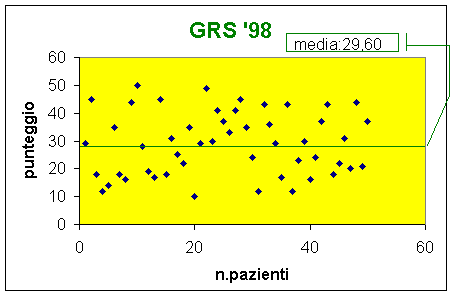
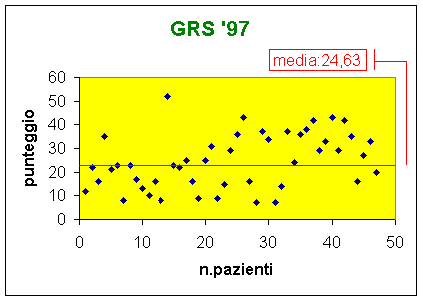
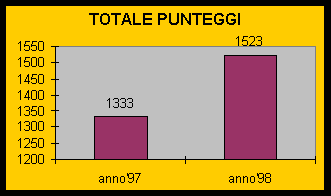
L'elaborazione dei totali dei punteggi delle singole schede ci ha fatto notare una
prevalenza verso valori medio alti di punteggio con una tendenza abbastanza
significativa di deterioramento mentale medio-grave.
La media dei dati riscontrati è risultata : 24,6 per l'anno '97
29.6 per l'anno '98

I valori ottenuti sono stati raggruppati in tre fascie, rappresentanti gradi diversi di
richiesta assistenziale ed ognuno significativo per deficit cognitivo.
Deterioramento mentale lieve, medio, alto.
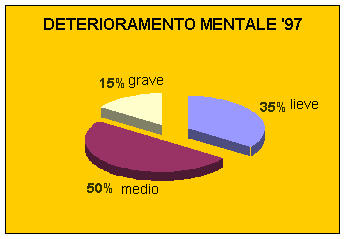
17 Ospiti affetti da deterioramento mentale di grado lieve, 25 di grado medio e 5 di grado elevato.
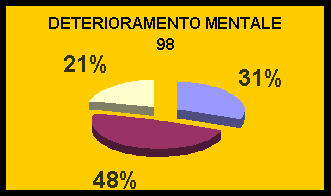
Dal raffronto delle percentuali relative alle fascie indicanti il danno mentale, è da rilevare una diminuzione del numero di Individui appartenenti a classi di danno lieve e medio con incremento di quelli affetti da gravi patologie mentali ( da 15% a 21%).
Si constata pertanto che nell'arco di un anno vi è stato uno spostamento dalle fascie di gravità lieve e moderata a quelle più gravi.
Da ciò consegue una perdita di autonomia funzionale con un aumento dei bisogni assistenziali dell'Ospite.
Quasi la metà di essi (48%) necessitano di assistenza completa in attività di autoaccudimento (fare il bagno, vestirsi, lavarsi, rigovernarsi, scelta di abbigliamento corretto)
I deficit cognitivi secondo i criteri diagnostici della Demenza, come da IV versione del Manuale Diagnostico e Statistico delle Malattie Mentali dell'American Psychiatric Associatio ( DSM IV), esprimono, a seconda dei deficit cognitivi più interessati (compromissione mnesica, afasia, aprassia, agnosia, pensiero astratto e capacità di critica), una significativa interferenza, assieme ai sintomi non cognitivi, nelle capacità di autoaccudimento, lavoro, attività sociale e attività motorie, tali da incidere notevolmente sulla qualità di vita del Paziente con conseguente carico assistenziale dei caregivers.
IGIENE PERSONALE
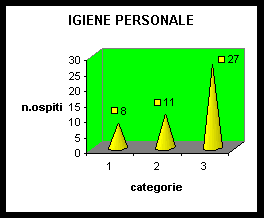
Più della metà degli Ospiti necessitano di assistenza completa nella cura della persona, (27 /55) mentre solo una minima parte sono gli Ospiti che non richiedono alcuna assistenza (8/55)
ATTIVITA' DI LAVORO E HOBBIES
Il 99% degli Ospiti non pratica alcuna attività lavorativa e l'80% non ha hobbies.ALIMENTAZIONE
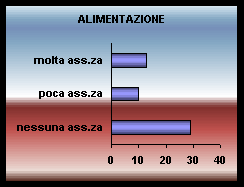
Sia per la presenza di deficit cognitivi (aprassia, agnosia) e sintomi non cognitivi, il carico assistenziale nella alimentazione riguarda il 35% degli Ospiti.
Le alterazioni dell'appetito sono prevalentemente rappresentate, dall'inappetenza (in taluni casi si arriva ad una vera condizione di anoressia).
L'inappetenza può essere presente anche nelle fascie di deterioramento mentale "lieve",
(il Paziente dimentica di nutrirsi) e può costituire un problema assistenziale notevole per il rischio di malnutrizione.
DEAMBULAZIONE
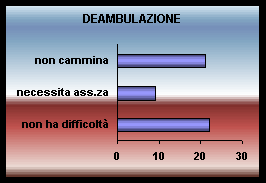
I disturbi dell'attività motoria vengono descritti nel 40% dei dementi e rappresentano una delle categorie di sintomi non cognitivi maggiormente caratteristici della Malattia di Alzheimer e delle Demenze fronto temporali.
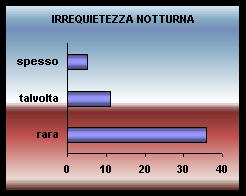
IRREQUITEZZA NOTTURNA
L'agitazione è presente nel 60% dei casi. Esso è un comportamento spesso di tipo "reattivo" a situazioni ambientali o ad approcci non corretti da parte di O.S. oppure derivanti da condizioni deliranti.
Le alterazioni del ritmo sonno\veglia sono frequenti e spesso accompagnate a stati confusionali o di agitazione, anche in relazione alle condizioni ambientali meno favorevoli all'orientamento.
CONCLUSIONE
Dai dati ottenuti risulta evidente il progressivo decadimento mentale e l'ingravescente bisogno di assistenza.
Da ciò emerge la necessità di contrastare, quanto più possibile, il declino mentale e d'altra parte razionalizzare l'assistenza mediante piani di lavoro mirati alle esigenze emergenti dell'Ospite.
A fronte di una crescente richiesta assistenziale, dire che un numero sufficiente di I.P.
Ed O.S. ben preparati costituisce parte essenziale di un reparto geriatrico, è dire cosa ovvia.
" Il numero degli Ospiti dovrebbe essere rapportato più al personale che ai letti disponibili " ( Society of Clinical Psychiatrists report - 1971-).
Sfortunatamente il numero ideale ( 1 I.P./O.S. ogni 1,25 pazienti - British Medical Association working party report ) di personale disponibile è inferiore alle richieste.
Tale deficienza potrebbe essere in parte compensata da miglioramenti economici anche per il fatto che tutti concordano che " l'attività infermieristica in un reparto geriatrico supera quanto viene richiesto in una corsia di medicina generale " (< Development of Services for the Elderly and Elderly Confused >,South East Met. Regional Hospital Board e British Medical Association Working party report -1976).
Ben consci delle indicazioni date dalla Regione Veneto circa gli Standards di Personale per le Residenze Protette, non ci rimane che puntare sulla qualità degli Operatori.
Pertanto ci sembra che la migliore prevenzione dell'ingravescenza del danno mentale sia quella basata su un radicale cambiamento del rapporto Operatore/Ospite.
Questo significa che oltre a migliorare l'esteriorità dell'ambiente, bisogna tentare di eliminare gli aspetti negativi dell'ambiente psico-sociale.
" Gli Ospiti sono troppo spesso sottoposti ad una routine che può essere impersonale, umiliante ed alienante.
Quando subentrano carenze di quantità e qualità di personale è possibile osservare un frequente approccio di tipo autoritario con l'Ospite; a breve termine è più facile
Incorrere in pratiche di routine, ignorando l'individualità dei Pazienti. A lungo termine tale approccio è pericoloso, perché può troppo facilmente scivolare nell'indifferenza ed apatia, con la conseguente demoralizzazione dello Staff e degli stessi Ospiti"
( Trattato di Geriatria e Gerontologia, Brocklehurst, University of Manchester-1983-).
Una garanzia contro questo è quella di sensibilizzare gli Operatori mediante aggiornamenti continui, affiancare ad essi altre figure professionali che stimolino la rieducazione, le attività sociali e ludiche, stimolare la collaborazione, organizzata e coordinata, dei famigliari e del volontariato, aprire la Residenza ai membri della comunità ed incoraggiare a saldare legami individuali con la popolazione anche attraverso le organizzazioni locali che cercano di arricchire la vita dei propri membri.
 DOTTOR SEVERI ALESSANDRO
DOTTOR SEVERI ALESSANDRO
E-MAIL : severi@sis.it